Le diabète est une pathologie chronique complexe qui touche des millions de personnes et se manifeste sous différentes formes. Quels sont les types de diabète, leurs symptômes et leurs traitements ? Tour d’horizon complet pour mieux comprendre cette maladie, ses enjeux et les possibilités de prise en charge.
Qu’est-ce que le diabète ?
Le diabète est une maladie chronique qui se caractérise par un taux de glucose (sucre) dans le sang trop élevé, appelé hyperglycémie. Cette pathologie se développe lorsque le corps ne produit pas suffisamment d’insuline ou ne l’utilise pas efficacement.
Le rôle de l’insuline
L’insuline, hormone sécrétée par le pancréas, joue un rôle important dans la gestion du glucose, un sucre provenant principalement des glucides contenus dans notre alimentation.
Après la digestion, le glucose passe dans le sang pour être transporté vers les cellules de l’organisme, qui l’utilisent comme source d’énergie. L’insuline agit comme une « clé » permettant aux cellules d’absorber ce glucose.
Sans une production suffisante d’insuline ou en cas de résistance des cellules à son action, le glucose s’accumule dans le sang. Résultat : un taux de glycémie élevé, appelé hyperglycémie.
Les différents types de diabète
Les principaux types de diabète sont les suivants :
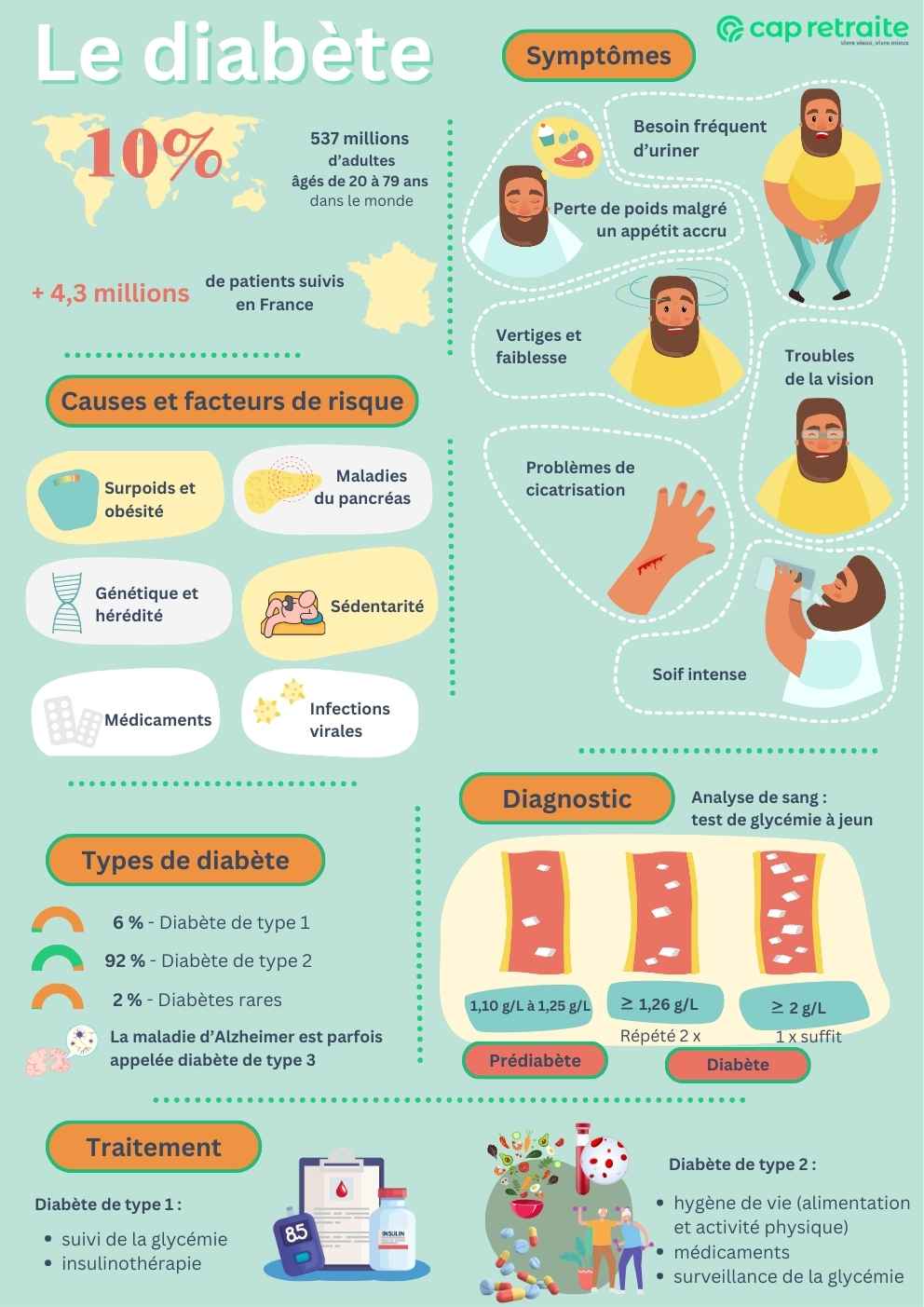
- Diabète de type 1 : il se caractérise par une production insuffisante, voire inexistante, d’insuline par l’organisme. Généralement diagnostiqué dans l’enfance ou l’adolescence, il peut apparaître à tout âge. Il concerne environ 6 % des personnes atteintes d’un diabète en France.
- Diabète de type 2 : il affecte la manière dont l’organisme utilise le glucose. Le corps produit de l’insuline, mais celle-ci est insuffisante ou incorrectement utilisée par les cellules. On parle de résistance à l’insuline. Ce type de diabète est le plus fréquent et se développe progressivement, souvent au fil de plusieurs années. Il est généralement diagnostiqué chez l’adulte, mais peut se déclarer plus tôt. Il touche 92 % des patients diabétiques français.
- Prédiabète : ce stade intermédiaire se caractérise par une glycémie élevée, proche des seuils diagnostiques du diabète chronique. S’il n’est pas traité, il peut évoluer en diabète de type 2.
- Diabète gestationnel : cette forme temporaire peut apparaître pendant la grossesse. Il disparaît après l’accouchement, mais augmente le risque de développer un diabète de type 2 à plus long terme.
Critère | Diabète de type 1 | Diabète de type 2 |
|---|---|---|
Âge de survenue | Enfance, adolescence | Plutôt après 35 ans |
Début | Brutal et soudain | Progressif et discret |
Symptômes | Marqués | Absents ou apparaissant tard dans l’évolution |
Poids du patient | Normal, voire mince | Surpoids ou obésité |
Complications au moment du diagnostic | Non | Dans la moitié des cas |
Cause principale de décès | Insuffisance rénale | Maladie cardio-vasculaire |
Autres types de diabète
Le diabète de type 3 est un terme parfois utilisé pour désigner la maladie d’Alzheimer, en raison du lien existant entre ces deux troubles, diabète et démence. Les chercheurs suspectent en effet une influence négative de la résistance à l’insuline sur les fonctions cognitives.
Il existe d’autres formes rares de diabète (LADA, MODY…) ayant des causes génétiques ou hormonales spécifiques, et nécessitant un suivi médical adapté. Les formes rares représentent 2 % des diabètes.
Le diabète en chiffres
Le diabète est un problème de santé publique mondial.
En 2021, environ 537 millions d’adultes âgés de 20 à 79 ans vivaient avec cette condition. Le nombre de malades pourrait atteindre près de 800 millions, d’ici 2045, d’après les projections de la Fédération internationale du diabète (FID).
En France, plus de 4,3 millions de patients étaient suivis pour un diabète en 2022, représentant plus de 6 % de la population, selon l’Assurance maladie.
Quels sont les symptômes du diabète ?
Les symptômes du diabète proviennent principalement de l’hyperglycémie chronique.
Bien que l’apparition et l’intensité de ces signes puissent varier selon le type de diabète, les symptômes communs sont les suivants :
- soif excessive (polydipsie) ;
- besoin fréquent d’uriner (polyurie) ;
- fatigue persistante ;
- perte de poids involontaire malgré une hausse de l’appétit ;
- vision floue ;
- plaies cicatrisant lentement ;
- infections répétées, notamment de la peau ou des muqueuses.
Évolution des symptômes du diabète
L’apparition des symptômes varie selon le type de diabète :
- Dans le diabète de type 1, les signes sont souvent soudains et intenses, apparaissant en quelques semaines.
- Le diabète de type 2 progresse lentement, souvent sans symptômes dans les premiers temps. Il peut rester inaperçu pendant des années jusqu’à sa découverte fortuite lors d’un bilan médical, d’un dépistage ou de l’apparition de complications. Découvrez les 15 signes du diabète de type 2 à connaître.
Complications du diabète
Un diabète mal contrôlé peut entraîner de graves complications. Une hyperglycémie prolongée endommage les vaisseaux sanguins et les nerfs, augmentant le risque de maladies cardio-vasculaires (infarctus et AVC) et de troubles rénaux.
Les principales complications chroniques sont les suivantes :
- Rétinopathie : détérioration des vaisseaux sanguins de la rétine, pouvant mener à la cécité ;
- Pied diabétique : ulcérations dues à des dommages nerveux et circulatoires, parfois entraînant des amputations ;
- Neuropathie diabétique : altérations de la sensibilité nerveuse, caractérisées par des douleurs et des picotements ;
- Néphropathie : dégradation des reins pouvant nécessiter une dialyse ou une greffe.
Certaines complications aiguës sont également très graves :
- Acidocétose diabétique (ACD) : fréquente dans le diabète de type 1, elle nécessite un traitement médical d’urgence. Elle se manifeste par des douleurs abdominales, des vomissements, une haleine à l’odeur fruitée et une respiration laborieuse.
- État hyperosmolaire hyperglycémique (HHS) : surtout observé dans le diabète de type 2. Il survient lors d’une hyperglycémie sévère prolongée, provoquant une déshydratation intense et des troubles de la conscience.
- Hypoglycémie sévère : chute importante de la glycémie (souvent par prise inadaptée des traitements), pouvant causer des convulsions ou une perte de conscience.
Un suivi médical rigoureux et un bon contrôle de la glycémie sont essentiels pour limiter ces complications.
Quels sont les causes et les facteurs de risque du diabète ?
Les causes du diabète varient selon le type. Il existe souvent une prédisposition génétique, associée à des facteurs environnementaux et liés au mode de vie.
Causes et facteurs de risque du diabète de type 1
Le diabète de type 1 résulte d’une réaction auto-immune : le système immunitaire attaque et détruit les cellules pancréatiques responsables de la production d’insuline.
Bien que les causes exactes soient incertaines, des facteurs génétiques et des infections virales sont suspectés.
Les antécédents familiaux augmentent également le risque de développer le diabète de type 1.
Causes et facteurs de risque du diabète de type 2
Facteurs non modifiables
- Génétique et hérédité : la fréquence du diabète de type 2 est plus élevée chez certaines familles et dans certaines populations (Afro-Américains, Hispaniques, Amérindiens, Asiatiques).
- Âge : le risque augmente après 45 ans, en raison de la diminution de la sensibilité à l’insuline. Apprenez-en davantage sur le taux de glycémie à partir de 60 ans et sur comment rester en bonne santé !
Facteurs modifiables
- Surpoids et obésité abdominale : l’excès de poids, en particulier autour de l’abdomen, est un facteur clé. Ce type de graisse est souvent lié à une résistance accrue à l’insuline. Un indice de masse corporelle (IMC) supérieur ou égal à 25 kg/m² augmente les risques ;
- Sédentarité : le manque d’activité physique réduit aussi la sensibilité des cellules à l’insuline, contribuant au développement de cette maladie ;
- Alimentation : un régime riche en sucres simples et graisses saturées favorise le surpoids et l’obésité.
Causes et facteurs de risque du diabète gestationnel
Le diabète gestationnel peut survenir pendant la grossesse en raison de changements hormonaux réduisant la sensibilité à l’insuline.
Les femmes en surpoids ou ayant des antécédents familiaux de diabète sont davantage à risque. Dans la plupart des cas, la maladie disparaît après l’accouchement, mais il augmente le risque de développer un diabète de type 2 plus tard.
Comment diagnostiquer un diabète ?
Le diagnostic d’un diabète de type 1 ou de type 2 repose principalement sur la mesure de la glycémie à jeun, vérifiée à l’aide d’une prise de sang.
- Un taux de glycémie veineuse à jeun supérieur ou égal à 1,26 g/L (7 mmol/L), confirmé par un second test, indique un diabète.
- Une glycémie supérieure ou égale à 2 g/L (11,1 mmol/L) permet de poser directement le diagnostic sans second test.
- Un taux entre 1,10 g/L et 1,25 g/L (6,0 et 6,8 mmol/L) correspond à un prédiabète. Le dépistage du diabète sera répété au bout d’un an.
En complément des tests biologiques, un examen clinique est effectué pour évaluer la présence de complications liées au diabète :
- infections cutanées ;
- troubles de la vision ;
- signes de neuropathie ;
- problèmes neurologiques.
Quel traitement pour le diabète ?
Le traitement du diabète vise à contrôler la glycémie pour éviter les complications et assurer une bonne qualité de vie au patient. La prise en charge varie en fonction du type de diabète, mais repose sur trois axes principaux :
- l’alimentation ;
- l’activité physique ;
- les traitements médicamenteux.
Alimentation et hygiène de vie
Une alimentation équilibrée est essentielle pour réguler la glycémie. Les personnes diabétiques doivent privilégier les aliments à faible indice glycémique, riches en fibres et en nutriments, et limiter les sucres rapides et les graisses saturées. Il est recommandé de consommer les repas à intervalles réguliers pour stabiliser le taux de glucose dans le sang.
Activité physique
En outre, la pratique d’une activité physique régulière, comme la marche ou le vélo, aide à améliorer la sensibilité des cellules à l’insuline. Elle contribue également à la gestion du poids.
Traitement du diabète de type 1
Le diabète de type 1 nécessite une administration quotidienne d’insuline, le pancréas ne produisant plus cette hormone.
Le traitement, appelé insulinothérapie, peut être administré de deux façons principales :
- injections d’insuline régulière ;
- utilisation d’une pompe à insuline.
L’objectif est de reproduire l’action de l’insuline naturelle et de maintenir la glycémie dans des valeurs normales. Les patients surveillent régulièrement leur glycémie et adaptent leurs doses d’insuline en fonction de leur alimentation et de leur activité physique.
Traitement du diabète de type 2
Pour le diabète de type 2, la prise en charge commence généralement par les mesures hygiéno-diététiques (alimentation et activité physique).
Si la glycémie reste élevée, des médicaments antidiabétiques oraux, comme la metformine, peuvent être prescrits. Leur rôle : améliorer la sensibilité des cellules à l’insuline ou réduire la production de glucose par le foie. Dans certains cas avancés, une insulinothérapie peut être nécessaire.
Suivi médical et prévention des complications
Un suivi médical régulier est important pour prévenir les complications du diabète.
Les examens incluent :
- la surveillance de l’hémoglobine glyquée (HbA1c), reflétant l’équilibre de la glycémie sur trois mois,
- des bilans pour évaluer les fonctions rénales, la vision et l’état des pieds ;
- contre les risques cardio-vasculaires, les patients sont encouragés à garder la pression artérielle et le cholestérol sous contrôle.
En cas de complications ou de déséquilibre glycémique, le médecin peut adapter le traitement ou orienter le patient vers un diabétologue.
Bon à savoir : en France, ces deux types de diabète sont reconnus comme des affections de longue durée (ALD). Ce statut permet aux patients de bénéficier d’une prise en charge à 100 % pour les examens et soins en lien avec la maladie.
Comment prévenir le diabète ?
Bien que le diabète de type 1 soit difficile à prévenir, des mesures peuvent être prises pour réduire le risque de développer un diabète de type 2.
Parmi celles-ci :
- Alimentation saine : favoriser un régime équilibré, riche en fibres et pauvre en sucre ;
- Activité physique : pratiquer au moins 30 minutes d’activité modérée à intense par jour ;
- Gestion du stress : des techniques de relaxation peuvent être bénéfiques ;
- Sommeil suffisant : un sommeil de qualité favorise un bon équilibre hormonal ;
- Limitation de l’alcool : réduire sa consommation est conseillé.
Pour les personnes à risque, des conseils médicaux adaptés ou des médicaments peuvent aider à prévenir ou retarder l’apparition du diabète.
Le diabète, qu’il soit de type 1 ou de type 2, représente un défi significatif pour de nombreuses personnes. La compréhension de la maladie, l’adoption d’une bonne hygiène de vie, un suivi médical régulier et une gestion appropriée de la glycémie sont essentiels. Ces éléments clés permettent de prévenir les complications et d’améliorer la qualité de vie des patients.
Cet article vous a-t-il été utile ?
Notez cet article afin de nous permettre d’améliorer nos contenus.

Réagissez, posez une question…

Pas de diabetologue disponible ou ne prend pas de nouveau patient…⅔